Когда коже появляются узелки, то это всегда неприятно. Чтобы их вылечить, нужно правильно диагностировать болезнь. Это может быть, к примеру, контагиозный моллюск или фурункулез. Контагиозный моллюск – это вирусное заболевание, которое поражает кожные покровы.Фурункулез – это гнойное воспаление волосяного фолликула, которое возникает на участках, где есть волосяной покров и где возникает трение механического характера.
Причины возникновения контагиозного моллюска
Контагиозный моллюск – это заболевание, которое само по себе не вызывает опасений, но оно способно испортить внешний вид человека и причинить ему страдание психологического характера. Свое название недуг получил благодаря специфической форме вируса, которая при рассмотрении под микроскопом напоминают раковину моллюска.
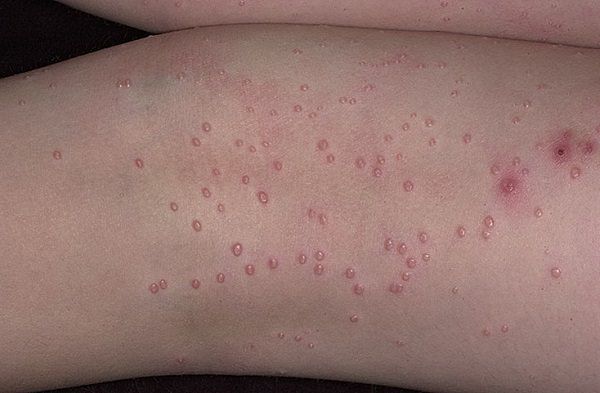
Данная патология обладает высокой степенью контагиозности. Как правило, заразиться контагиозным моллюском можно при прямом контакте с больным человеком. Заболевание развивается как у детей, так и у взрослых, но симптомы недуга выражаются у них по-разному. Контагиозный моллюск встречается только у людей, животные им не болеют.
Возбудителем заболевания является вирус molluscum contagiosum, который относится к оспенной группе. Вирус, вызывающий данное заболевание, часто отождествляется с акрохордоном (заболевание, которое провоцирует вирус папилломы), так как по внешним признакам они имеют схожие проявления.
Клиническая картина
Заболевание имеет инкубационный период, который составляет от 2 недель до полугода с момента инфицирования. На коже больного появляются небольшие узелки, которые исчезают сами по себе, но на их месте появляются новые. Этот процесс имеет долгий период, который исчисляется месяцами, годами и десятилетиями. Если на пораженных участках появляются признаки воспаления, вызванные другими инфекционными патологиями, то заболевание обретает осложненную форму.
Возбудитель заболевания, а конкретно вирус, поражает только поверхностный слой кожи, в кровь он не проникает, внутренние органы не затрагивает. Характеризуется данная патология образованием на коже небольших безболезненных узелков плотной консистенции, телесного, светло-розового или белого цвета. Высыпания локализуются поодиночке или системно группами на любых участках тела.
Были замечены случаи сливания узелков между собой в один большой моллюск. Иной раз при надавливании из узелка выделяется белая кашица, которая содержит как ороговевшие клетки, так и моллюскообразные тельца вирусов. У взрослых, как правило, высыпания локализуются в области половых органов, а у детей чаще поражаются лицо, руки, живот и грудь.
Очень часто заболевание развивается у лиц с иммунодефицитными состояниями, поэтому к данной патологии могут присоединиться другие кожные инфекции, например, атопический дерматит. В этом случае можно говорить об осложненной форме заболевания. При осложнениях симптомы заболевания имеют более выраженный характер, протекают тяжелее и имеют устойчивость к терапии.
Как можно заразиться?
Заражение происходит вследствие попадания содержимого узелков на здоровую кожу. В большинстве случаев дети инфицируются во время игр с больными детьми, а взрослые чаще всего половым путем, когда случается более тесный контакт с кожей. Но не все взрослые заболевают контагиозным моллюском, так как у многих существует невосприимчивость к вирусу моллюска.
Данная патология обычно развивается у взрослых при иммунодефицитных состояниях. Также заразиться моллюском можно при непрямом контакте через общие бытовые предметы, личные вещи, одежду, полотенца, постельное белье, в общественных местах: бассейнах, саунах, спортивных центрах.
Диагностика и лечение
Заболевание не представляется опасным, легко диагностируется из-за специфических проявлений и симптомов, но в некоторых случаях нужна дифференциальная диагностика с другими более опасными заболеваниями, такими как: сифилис и вирус папилломы человека (ВПЧ). К тому же инфицирование контагиозным моллюском может быть признаком других серьезных заболеваний, например, СПИДа.
Контагиозный моллюск обязательно нуждается в лечении, потому что вирус обладает высокой контагиозностью и имеет способность распространяться на здоровые ткани. В большинстве случаев инфицированные люди не обращаются к врачу, так как при этом недуге нет никаких субъективных ощущений.
Высыпания не болят и не шелушатся, лишь изредка появляется легкий зуд. И только в случае присоединения вторичной инфекции происходит сильное воспаление кожи. В этом случае болезнь протекает куда серьезней и дольше, а инфекция демонстрирует высокую устойчивость к терапии. В результате запущенная форма заболевания проявляется генерализованной инфекцией, когда узелки начинают распространяться по всему телу.
Особенно опасно повреждение целостности контагиозного моллюска, в этом случае происходит масштабное распространение моллюска на коже. Поврежденного моллюска надо удалить в лечебном учреждении, а ранку прижечь асептическими средствами.
В настоящее время тактика лечения заболевания заключается в удалении моллюска с применением противовирусных и иммуностимулирующих средств. Нельзя заниматься самолечением и удалять узелки самостоятельно, пытаясь их «выдавить». Это может спровоцировать сильное воспаление кожи и распространение заболевания на здоровые ткани.
Удаление контагиозного моллюска осуществляет только врач-дерматолог в медицинском учреждении. Это ювелирная и кропотливая работа. Каждый узелок удаляют пинцетом или ложкой Фолькманна. Образовавшиеся после удаления ранки смазывают спиртовым раствором йода или раствором марганцовки.
В последнее время очень популярен лазерный метод удаления контагиозного моллюска, особенно при генерализированном поражении кожи. Лазер деликатно устраняет узелки, не затрагивая соседние здоровые ткани и не оставляя шрамов на коже.
Помимо лазерной терапии применяют другие методы удаления контагиозного моллюска: криотерапию и диатермокоагуляцию.
Суть криотерапии заключается в прижигании жидким азотом элементов вируса. Метод диатермокоагуляции заключается в коагуляции тканей с целью разрушения вируса и его удаления. Осуществляется этот метод с помощью переменного электрического тока высокой частоты.
В течение нескольких последующих дней после удаления моллюска ранки смазывают спиртовым раствором йода один раз в день. Особенно хорошо заживляет раны мазь Вилькинсона. Не всегда после радикального удаления вирус моллюска сразу же исчезает. Некоторое время еще может наблюдаться появление новых узелков. Это объясняется тем, что моллюск не разрушается сразу же, этот процесс имеет постепенный характер.
Новые узелки нужно удалять до тех пор, пока они полностью не исчезнут. А это непременно случится. Заболевание имеет высокую вероятность рецидивов. По этой причине нельзя прерывать лечение, а оставшиеся ранки следует устойчиво обрабатывать противовирусными мазями (виферон, линимент, циклоферон, ацикловир), которые улучшают иммунитет кожи.
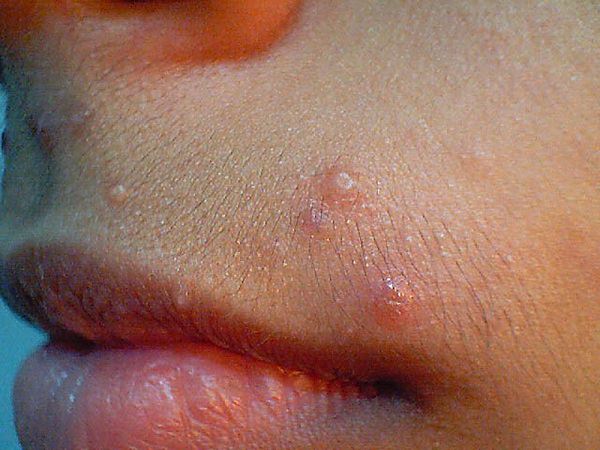
После удаления моллюска необходимо провести ряд профилактических мероприятий во избежание рецидива:
- обработать дезинфицирующими растворами вещи индивидуального пользования;
- прокипятить постельное и нательное белье;
- не использовать общие бытовые предметы;
- предоставить больному индивидуальные предметы личного пользования;
- обязательно пройти обследование на предмет обнаружения контагиозного моллюска у других членов семьи, особенно тех, с которым пациент находится в интимных отношениях.
Таким образом, лечение контагиозного моллюска проводится в четырех направления:
- Механическое выскабливание моллюска острой ложкой Фолькманна.
- Лечение хирургическим путем (сюда же входит лазерная терапия и диатермокоагуляция).
- Местное лечение противовирусными мазями.
- Лечение иммуномодуляторами.
- В случае генерализованного поражения тканей назначаются антибиотики тетрациклинового ряда (олететрин, тетрациклин, метациклин).
Прогноз и профилактика заболевания
Прогноз заболевания благоприятный. Основная мера профилактики состоит в соблюдении правил личной гигиены. Для предупреждения распространения заболевания проводятся следующие мероприятия:
- в детских садах и школах необходимо изолировать ребенка, страдающего контагиозным моллюском;
- необходим профилактический осмотр здоровых детей с цель выявления потенциальных носителей инфекции;
- взрослым и детям необходимо ежедневно менять нательное белье;
- каждый человек использует только свои личные предметы индивидуального пользования (расчески, губки, зубные щетки, полотенца и пр.)
- проводить каждодневные водные процедуры и соблюдать правила личной гигиены.
Основной мерой профилактики заболеваний, передающихся половым путем, является разборчивость в выборе полового партнера.
Как распознать фурункулез?
Причиной заболевания является воспалительный узел, который образуется вокруг волосяного фолликула. Вызывает заболевания золотистый или белый стафилококк. Фурункулез возникает в случаях, когда микробы проникают в волосяной фолликул. Стафилококковая инфекция под воздействием некоторых факторов активизируется и дает начало гнойно-некротическому заболеванию.
Основной причиной фурункулеза является ослабление иммунитета и кратковременное воздействие экзогенных факторов, способствующих развитию фурункулеза. Также спровоцировать фурункулез могут хронические интоксикации, сахарный диабет, гиповитаминозы. Такие факторы, как местное переохлаждение, травматизация кожи и ее загрязнение, способствуют внедрению стафилококка в фолликул, и развитию гнойного заболевания.
Симптомы фурункулеза
В самом начале вокруг волосяного мешочка образуется небольшой гнойный инфильтрат напоминающий фолликулит. В последующие дни в процесс втягивается весь волосяной фолликул. Фолликулит отличается от фурункулеза тем, что в последнем случае поражается вся сальная железа и окружающая ее соединительная ткань. При осмотре замечается конусообразный гиперемированный узел, возвышающийся над кожей. По мере созревания фурункула нарастает болезненности, отечность, пульсирующие ощущения.

На третьи сутки в центре инфильтрата формируется зона флюктуации. При нажатии на верхушку под кожей ощущаются вязкие гнойные массы, а вокруг волоса замечается формирование свища. Далее происходит вскрытие фурункула и его опорожнение. Из него выделяется некоторое количество гноя и образуется небольшая язва. На дне язвы наблюдается стержень зеленого цвета.
Еще через несколько дней стержень отделяется с некоторым количеством гноя и крови. Затем язва, образовавшаяся после вскрытия фурункула, начинает затягиваться и становится меньше в размерах. Отечность тканей спадает, болезненные ощущения проходят. Язва гранулируется и образуется рубец, размер которого зависит от размера фурункула. Обычно фурункулы образуются на бедрах, ягодицах, на предплечьях и лице. На тех участках, где расположены зоны склонные к жирности.
Очень опасны фурункулы, образовавшиеся на лице. В этом случае возникает риск травматизации участка, где сформировался фурункул, при бритье и умывании. Ни в коем случае нельзя выдавливать самостоятельно фурункул- это может привести к образованию тромбофлебита вен лица и к распространению стафилококковой инфекции во внутренние ткани.
В некоторых случаях из-за особенностей кровотока на лице, заболевание приводит к развитию менингита, менингоэнцефалита и сепсиса. Осложнение в виде сепсиса является тяжелейшим осложнением фурункулеза, в этом случае образуются множественные абсцессы во внутренних органах.
В тяжелых случаях на лице образуются несколько особенно крупных фурункулов, расположенных недалеко друг от друга. Такое скопление называют карбункулы. Они более глубокие и болезненные. Нередко пациента с карбункулами госпитализируют, так как воспаление может проникнуть в кровоток и существует необходимость в системном применении антибиотиков.
Нелеченый фурункулез на фоне иммунодефицита приводит к хронической форме заболевания.
Хроническая форма фурункулеза выражается в наличии нескольких инфильтратов с разной степенью разрешения. Обычно воспалительный процесс активизируется несколько раз в год. При возникновении фурункулеза вблизи суставов происходит воспаление лимфатических узлов -лимфаденит.
Диагностика и лечение заболевания
Диагностика фурункулеза проводится на основе клинической картины, которая способствует правильному диагностированию заболевания. Происходят изменения в клиническом анализе крови: значительно увеличивается скорость оседания эритроцитов (СОЭ), и происходит сдвиг лейкоцитарной формулы. Бактериологические исследования подтверждают стафилококковую природу заболевания. Также проводится тест на резистентность бактериологической культуры к антибиотикам.
Прежде всего, лечение должно проводиться врачом-дерматологом, а не самостоятельно мазью Вишневского. Так как самолечение может привести к нежелательным результатам, к усугублению заболевания и распространению фурункулеза. Мазь Вишневского употребляется только после того как произошло опорожнение фурункула и начался этап грануляции ткани.
Также не рекомендуется самостоятельно преждевременно выдавливать фурункул руками. Это, во-первых, ведет к инфицированию здоровых участков кожи, а, во-вторых, часть стержня остается внутри, что приводит к хронической форме заболевания.

Как только образовался инфильтрат, кожу вокруг обрабатывают антисептиками: салициловым спиртом или раствором фурацилина. Пораженную зону обкалывают раствором новокаина с антибиотиками для снятия болевого синдрома, и предотвращения распространения инфекции на здоровые ткани.
Как только наметилась зона флюктуаций (зона, образовавшаяся спустя несколько суток после начала воспалительного процесса), в центр фурункула накладывается салициловый натрий и закрывается повязкой. Такие действия способствуют быстрому отторжению корня и быстрой регенерации тканей.
В случае необходимости (это решает врач) фурункулез вскрывают под местной анестезией и удаляют его содержимое. Затем рану промывают перекисью водорода и назначают повязки с лекарственными средствами: синтомициновой или эритромициновой мазью.
Важную роль в процессе заживления фурункулеза играют физиотерапевтические процедуры: воздействие на организм больного высокочастотного электромагнитного поля (УВЧ), коротковолновое ультрафиолетовое излучение (КУФ) и ультрафиолетовое облучение крови (УФОК) применяют на всех этапах созревания фурункула.
Также необходимо системное применение антибиотиков, особенно в случае развития хронической формы фурункулеза. Если наблюдаются симптомы общего истощения больного необходимо провести общеукрепляющий курс иммунномодуляторами, повышающих резистентность организма. Действия в этом направлении должны быть следующими: витаминотерапия, озонотерапия, прием гамма-глобулина, аутогемотрансфузии и общеукрепляющие препараты.
Профилактика фурункулеза
Большое внимание должно уделяться личной гигиене: любое незначительное повреждение кожных покровов следует в обязательном порядке дезинфицировать и обрабатывать раствором бриллиантовой зеленью, перекисью водорода, бетадиновой мазью. Необходимо регулярно менять нательное и постельное белье, соблюдать диету богатую растительной пищей, витаминами и белком, способствующие регенерации тканей, а также исключение из рациона жирных, острых и пряных блюд.



