Болезнь кошачьих царапин, фелиноз или гранулема Молляре – это инфекционное заболевание, которое возникает в результате укусов и царапин кошек. Из названия можно понять, что заболевание развивается после тесного контакта с кошкой.
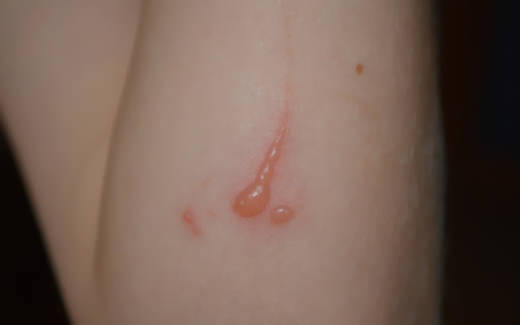
Впервые о болезни стало известно 80 лет назад, но долгое время отождествление возбудителя и механизм развития недуга представляли трудности и сомнение. Исследователи не могли выделить возбудителя из крови больного человека. И лишь только к 80-ти годам прошлого столетия были точно идентифицированы микроорганизмы, вызывающие болезнь кошачьих царапин.
Причины гранулемы Молляре
Другое название патологии – фелиноз – происходит от латинского слова felinus — кошачий. Это острое инфекционное заболевание, которое относится к классу бартонеллезов. Возбудителя заболевания выделили из крови домашней кошки. Переносят инфекцию блохи.
Заболевание имеет четкую взаимосвязь с кошачьими царапинами и укусами, характеризуется появлением местного очага поражения, воспалением лимфатических узлов, общей интоксикацией организма и поражением внутренних органов. Если человек обладает крепким иммунитетом, то заболевание не является опасным, и имеет свойство проходить само по себе.
Заболевание развивается в результате инфицирования микроорганизмами Bartonella henselae, Rochalimaea henselae. Источником инфекции являются домашние кошки, а также прочие млекопитающие, живущие в дикой среде. Заболевание имеет большой географический спектр и встречается в разных климактерических широтах. В странах умеренного климата пик заболеваний происходит с сентября по март. Чаще всего заражению подвергаются молодые люди до 21 года. Инфекция не передается от человека к человеку.
Симптомы фелиноза
Возбудитель заболевания проникает в организм через царапины, укусы и слизистые оболочки, другими словами через поврежденную кожу. На коже образуется местный очаг поражения (первичный аффект). Затем через кровоток возбудитель попадает в региональные лимфатические узлы, вызывая их воспаление (лимфаденит).
Лимфаденит характеризуется гиперплазией, образованием гранулем и даже абсцессами. Очень часто болезнь сопровождается вовлечением в патологический процесс других органов и систем: печени, желудочно-кишечного тракта, центральной нервной системы, сердечно-сосудистой системы. Обычно такая картина наблюдается у людей с иммунодефицитными состояниями (СПИД, сифилис).
Заболевание имеет две формы:
- типичная;
- атипичная.
Типичная форма начинается через 5-10 дней после контакта с кошкой и характеризуется появлением на месте укуса слегка припухшего пятна. Через пару дней на его месте возникает пузырек, а еще через пару дней пузырек исчезает, а на его месте появляется изъязвление. Через определенное время (может пройти несколько дней или даже месяцев) воспаляется региональный (наиболее близкий к язве) лимфатический узел.
Узел увеличивается в размере и вызывает болевые ощщущения, повышается температура тела, появляется слабость, головная боль и обильное потоотделение. Обычно симптомы заболевания держатся в течение 7-10 дней, затем состояние больного улучшается, но заболевание приобретает периодичный характер и длится около полугода. Лимфоузел медленно рассасывается, но если произошло его нагноение, то узел вскрывают в медицинском учреждении.
Атипичная форма протекает в виде:
- синдрома Парино;
- нейроретинита;
- поражения головного мозга;
- воспаления костной ткани.
Синдром Парино проявляется односторонним конъюнктивитом с образованием язв и узелков на верхнем веке, лихорадкой, увеличением региональных лимфатических узлов.
При нейроретините происходит одностороннее ухудшение зрения.
Поражение головного мозга имеет очень серьезные последствия: состояние больного резко ухудшается: начинается головная боль вплоть до потери сознания и комы.
Диагностика болезни кошачьих царапин
Диагностируется заболевание по клинической картине, результатам собранного анамнеза и лабораторным исследованиям. Для точной диагностики заболевания проводят:

- кожную пробу;
- микробиологическое исследование (посев материала на питательную среду);
- биопсию лимфатического узла с последующим исследованием биоптата лимфатического узла;
- исследование содержимого папул последующим гистологическим исследованием;
- с помощью метода полимеразной цепной реакции (ПЦР) осуществляют пункцию лимфатического узла для обнаружения гена 16S рабосом РНК B.henselae;
- серологическую диагностику методом ИФА (иммуноферментный_анализ на выявление антител к возбудителю);
- проводится общий анализ крови для выявления количества эозинофилов, лейкоцитов, увеличение РОЭ (реакция оседания эритроцитов).
Дифференцируют фелиноз от туляремии (ее кожно-бубонной формы), лимфогранулематоза, туберкулеза лимфатических узлов, бактериального лимфаденита.
Лечение и профилактика
Типичная форма фелиноза продолжается несколько месяцев (чаще1-2 месяца) и купируется самостоятельно. Однако применение адекватного лечения может помочь организму справится быстрее с недугом.
Лечение всех форм фелиноза осуществляют антибиотикотерапией. Также применяют антигистаминные препараты. Этиотропную терапию (лечение, направленное на устранение причины возникновения заболевания) применяют при атипичной форме данной патологии. Особую сложность представляет лечение фелиноза у лиц с иммунодефицитными состояниями (СПИД, сифилис, аутоиммунные заболевания). В случае возникновения абсцесса лимфатических узлов необходимо их вскрытие с последующим дренажем.
При типичной форме фелиноза прогноз благоприятный. Опасность представляет атипичная форма заболевания у лиц с иммунодефицитными состояниями.
Профилактика заболевания состоит в защите кожи от кошачьих укусов и царапин. Если все же укусов и царапин не получилось избежать, то следует в обязательном порядке дезинфицировать полученные ранки специальными дезинфицирующими средствами. Профилактическое лечение кошек не проводится по причине неэффективности.
Причины булезного дерматита
Буллезный дерматит – это острое заболевание кожи, которое проявляется образованием на ней многочисленных везикул, наполненных прозрачной жидкостью. С медицинской точки зрения буллезный дерматит является общим, собирательным названием, который включает в себя ряд острых заболеваний кожных покровов, которые развиваются в результате действия различных механических, биологических, физических и химических факторов.
Существует так называемая группа буллезных дерматозов, в которую входит ряд воспалительных патологий кожных покровов.
В большинстве случаях буллезный дерматит развивается вследствие контакта кожи с каким-либо опасным фактором окружающей среды. Например, к внешним факторам, вызывающим контактный дерматит, можно отнести воздействие ультрафиолетового излучения или же искусственный источник ультрафиолетового излучения (солярий), низкие или высокие температуры, токсико-аллергенные агрессивные агенты, некоторые медикаменты или растения.
В зависимости от факторов, воздействующих на кожу, буллезный дерматит может быть:
- простым контактным дерматитом;
- аллергическим контактным дерматитом.
Простой контактный дерматит развивается непосредственно при воздействии раздражителя и возникает при первом контакте с ним.

Аллергический контактный дерматит представляет собой аллергическую реакцию замедленного типа и развивается при множественном воздействии аллергена на кожные покровы.
Также буллезный дерматит может быть симптомом других дерматологических заболеваний, которые являются следствием генетических патологий или метаболических и эндокринных нарушений.
В развитии заболевания большую роль играют факторы экзогенного и эндогенного порядка. Экзогенные факторы, способные спровоцировать заболевание:
- ультрафиолетовое воздействие на кожу;
- воздействие низких или высоких температур;
- искусственный источник ультрафиолета;
- воздействие токсико – аллергенных агентов;
- реакция на некоторые медикаменты и растения.
К эндогенным факторам относят:
- генетические отклонения;
- нарушения метаболического характера;
- нарушения в работе эндокринной системы;
- другие дерматозы (пузырчатка, буллезная системная волчанка);
- инфекционные заболевания (импетиго, герпес).
Виды буллезных дерматозов
Существует несколько видов данной патологии, которые формируется в зависимости от причины, вызвавшее ее развитие:
- солнечный;
- химический;
- диабетический;
- температурный;
- наследственный.
Каждый вид вышеназванного буллезного дерматита имеет свою специфическую симптоматику, которую необходимо различать.
Клиническая картина
Симптомы заболевания обуславливают в большой степени причины его вызвавшие. Например, при воздействии высоких и низких температур на коже образуются пузыри, наполненные серозной жидкостью, которые могут достигать больших размеров. Они имеют гладкую или слегка шершавую поверхность и вызывают у больного болезненные ощущения, жжение и покалывание.
При ультрафиолетовом воздействии на кожу симптомы проявляются в виде буллезных высыпаний, которые появляются спустя несколько часов после пребывания на солнце. Симптомы характеризуются чувством чрезмерной сухости, повышением температуры кожи на пораженных участках и ощущением стянутой кожи. После заживления булл на коже остаются пигментные пятна.
При аллергической этиологии дерматита симптомы проявляются в виде зуда и покраснения кожи, но пузыри практически не образовываются. Дерматит может принимать генерализированную форму с локализацией дерматита на лице и шее.
Характерным симптомом простого контактного дерматита является образование пузырей после непосредственного контакта с определенным веществом. На коже возникает покраснение, затем образовываются буллы и везикулы.
При хроническом буллезном дерматозе пузыри образовываются периодически. При адекватном и своевременном лечении заболевание полностью поддается ремиссии. Однако при прерывании лечения симптомы возвращаются вновь.

Если буллезный дерматит является вторичным заболеванием, то симптомы данной патологии возникают в случае обострения основного заболевания.
Наследственная форма буллезного дерматита развивается сразу же после рождения. Характерными симптомами данной формы является самопроизвольное появление везикул и их локализация в местах повышенной травматизации. Например, патология Хейли-Хейли передается по наследству, но имеет ярко выраженную симптоматику пузырчатки (аутоиммунное заболевание, передающееся наследственным путем).
Диагностика
Диагностируется заболевание врачом – дерматологом по клинической картине. Собирается анамнез заболевания, который включает в себя количество булл, их размер, характер, расположение и стадию развития, вовлечение слизистых поражений. Большое значение при постановке диагноза и правильно выбранной тактике лечения является определение провоцирующего фактора.
Основным методом диагностики является биопсия и последующий гистологический анализ элементов сыпи. Для реализации этих методов берут не только содержимое буллы, но и кожу вокруг нее.
Очень эффективен диагностический метод прямой и непрямой иммунофлюоресценции (РИФ). Суть метода заключается в определении антигена по известному глобулину или антител по известному антигену. Этот метод помогает безошибочно определить природу буллезного дерматита.
В случае инфекционного происхождения буллезного дерматита проводят посев и бактериоскопию жидкости, которая содержится в буллах.
Буллезный наследственный дерматит нуждается в проведении электронно-микроскопических исследований и атомно-силовой микроскопии. Данные методы осуществляют морфологическое исследование материала с помощью потока электронов, позволяющих изучить структуру этого материала на макромолекулярном и субклеточном уровнях.

В случае подозрения на порфирию (световая оспа Базена), необходимо исследовать мочу и кал на определение концентрации порфиринов.
Лечение и профилактика
Лечение буллезного дерматита зависит от правильной диагностики. Выбор тактики лечения зависит от вида дерматита, характера течения и стадии развития. Обычно лечение осуществляет врач-дерматолог, но иногда требуется консультация аллерголога, терапевта, инфекциониста, иммунолога, гастроэнтеролога.
Если подтвердилось, что заболевание не является сопутствующим, сопровождающее более серьезную патологию, то лечение направлено на заживление пузырьком. В этих целях их обрабатывают марганцовкой, раствором бриллиантового зеленого, метиленовым синим или другими обеззараживающими средствами.
Если пузыри прорвались, то во избежание инфицирования ранок накладывают мази, содержащие кортикостероиды. Крупные пузыри больших размеров вскрываю, но таким образом, чтобы не затрагивать дно пузыря.
В случае образования эрозии на месте пузырей, то проводят общее лечение по многим направлениям: используют антибактериальные и противовоспалительные мази, анаболические средства, также проводят гормонотерапию.
Общеукрепляющее лечение заключается в применении цитостатических и иммуносупрессивных препаратов, которые позволяют быстро снять воспаление и уменьшить дозу, принимаемых гормонов.
Очень важно продолжать лечение даже в том случае, когда кожные симптомы полностью исчезли. Поддерживающую терапию необходимо осуществлять для того, чтобы избежать рецидивов заболевания.
Если заболевание протекает на фоне иммунодефицитных состояний, больные подвергаются процедурам плазмафереза или гемосорбции. Данные методы используют, чтобы предотвратить развитие сепсиса.
Наследственную пузырчатку Хейли–Хейли лечат с помощью, фторсодержащих гормональных мазей. Помимо лекарственной терапии назначают и физиопроцедуры, а именно ультрафиолетовое облучение (УФО) пораженных участков кожи.
Чтобы предупредить развитие буллезного дерматита, необходимо соблюдать нормы личной гигиены. Следует исключить контакт с раздражителями, вызывающими данный недуг. Стоит избегать попадания прямых солнечных лучей на кожу. Не принимать бездумно лекарственные препараты и лекарственные травы.



